Por Silvia Pardo.
El Doctor Ignacio Berra, cirujano cardiovascular pediátrico del Hospital Garrahan, se formó mediante una beca de investigación en el Boston Children’s Hospital y en la Escuela de Medicina de Harvard, en donde ayudó a desarrollar dispositivos médicos que ya se están utilizando en todos los quirófanos del mundo.
Entre sus desarrollos se encuentran la reconstrucción en 3D de las válvulas aórticas y pulmonar en niños con insuficiencia aórtica severa y el método de perfusión exvivo de corazón en normotermia que podría aumentar en un 20% el número de donantes y duplicar la cantidad de trasplantes por año en Argentina.
En conversación con con E-Health Reporter Latin America, el experto habló, sobre estos desarrollos.
. ¿En qué consiste la reconstrucción en 3D de las válvulas aórticas y pulmonares para niños con insuficiencia aórtica severa?
Cuando las válvulas aórticas no funcionan de manera correcta puede afectar el flujo sanguíneo y obligar al corazón a trabajar más para llevar la sangre a todo el cuerpo. Esto puede generar dolor en el pecho, problemas para respirar, arritmia, fatiga, pérdida de conocimiento y llevar hasta la muerte súbita por ataque cardíaco.
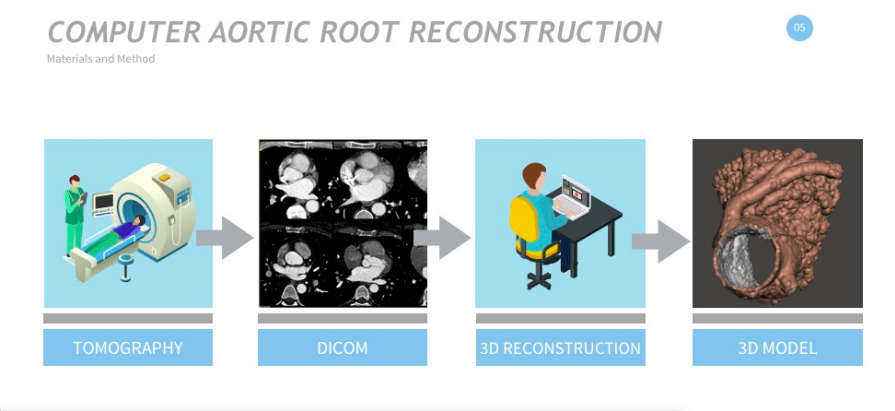
El sistema de impresiones 3D para órganos que estamos desarrollando tiene el fin de hacer estudios predictivos antes de realizar operaciones y validar dispositivos para las operaciones de pacientes.
Entonces, lo que hacemos es el planeamiento de la cirugía de reconstrucción valvular aórtica primero en la computadora y luego la imprimimos en 3D para que no haya errores, ya que se trata de una intervención muy compleja.
Este procedimiento beneficiaría a unos cincuenta chicos que cada año deben ser operados en Argentina a causa de fallas en la válvula aórtica.
. ¿Cómo es el procedimiento?
Se inicia mediante una tomografía a partir de la cual reconstruimos en 3D la aorta del paciente. Luego hacemos el diseño de la válvula aórtica en la computadora, la imprimimos en 3D y la sometemos a un experimento de presurización, para simular la presión diastólica y comprobar si funciona bien. Cuando la técnica está aprobada, hacemos la cirugía. Una de las ventajas que ofrece es la utilización de parte del pericardio, la membrana que recubre el corazón del propio paciente, para reconstruir la válvula que funciona mal, por lo cual se logra una perfecta adaptación a su anatomía.
. ¿Esta técnica ya fue aplicada en seres humanos?
Sí, esta medicina personalizada la aplicamos este año en cuatro niños argentinos con enfermedad cardíaca congénita, quienes lograron una completa recuperación. También puede realizarse en adultos. Fue la primera vez que se realizó este procedimiento. Se había hecho con otras técnicas, pero planificar primero en la computadora y después hacer la cirugía de reconstrucción valvular no se había hecho nunca.
. ¿Cómo nació el método de perfusión exvivo de corazón en normotermia?
En la familia somos médicos, ingenieros y veterinarios, por lo cual siempre estuvimos ligados a la investigación y formamos la empresa LEW. Empezamos creando un corazón artificial, que ya existe en el mundo, pero queríamos ver hasta donde podíamos desarrollarlo, lo implantamos en animales y funcionó.
El corazón artificial se pone cuando el paciente espera la llegada del órgano a trasplantar. Pero el problema que decidimos estudiar es por qué hay tan pocos órganos y trasplantes. Investigamos sobre la donación y dónde estaban los problemas, a nivel mundial.
. ¿Qué descubrieron?
Según la Organización Mundial de la Salud (OMS) hay 1.500.000 de personas por año en todo el mundo que está en lista de espera, para todos los trasplantes. El 20% muere esperando y sólo un 10% recibe su trasplante, lo cual equivale a 120.000 personas por año. En Argentina se hacen menos del 1% de esos trasplantes.
En la actualidad, gran parte de los órganos para trasplante se descarta por no cumplir con los parámetros de calidad requeridos. Un 70% de los corazones y un 80 % de los pulmones son descartados, según el UNOS, el Incucai de EEUU. Es un porcentaje muy alto habiendo tantas personas con problemas de órganos. Entonces, nos pusimos a investigar cómo recuperar esos órganos y así aumentar el número de trasplantes.
Y ¿qué se está haciendo en el mundo? Se está empezando a usar órganos que van al descarte, porque nadie los puede evaluar.
Así nació entonces el método de Perfusión ex-vivo de corazón en normotermia, para poder evaluar esos órganos y aumentar el número de trasplantes.
. ¿En qué consiste?
En la actualidad los órganos (riñones, corazón, pulmón, hígado e intestinos), se ponen en la “heladerita” y se preservan en frío, bajando el metabolismo celular, con una solución química a 4°C, que los mantiene por un tiempo limitado. Con la Plataforma de Perfusión ex vivo, se podría alargar los tiempos, utilizar el 15% de los órganos que hoy se desechan y evaluar su viabilidad hasta último momento. A medida que se extrae el órgano donante, se conecta a la plataforma, que reproduce las condiciones del cuerpo humano así se puede ver cómo funciona el órgano, porque está recibiendo sangre o líquidos (perfusión), fuera del cuerpo (ex vivo) y a una temperatura corporal (normotermia, a 37 grados C).
. ¿En qué se diferencia con otras máquinas de perfusión que existen en el mundo?
La innovación radica en que en nuestro sistema los órganos nunca dejan de funcionar. En el caso del corazón, lo sacamos latiendo y lo conectamos a la máquina. El corazón no se da cuenta de que está saliendo del cuerpo porque sigue latiendo siempre, recibiendo sangre, su aporte de nutrientes y oxígeno, lo cual evita el daño o muerte de las células. El corazón nunca tiene isquemia.
Quienes más se beneficiarían con este sistema serían los pacientes pediátricos, ya que solo el 12% de todos los trasplantes se realizan en pediatría.
En este momento estamos trabajando con el Hospital de Niños de Boston y el Incucai para desarrollar el sistema de perfusión renal porque hay muchos riñones que se descartan. Entonces si podemos evaluar más riñones, vamos a aumentar el número de trasplantes renales. Por otro lado, junto a la Fundación Favaloro, trabajamos en un protocolo para perfundir pulmones y corazón.
. ¿De qué se trata el proyecto de ablación multiórgano?
Nosotros pensamos si los órganos están todos juntos en el cuerpo, ¿por qué separarlos? ¿Por qué no sacarlos todos juntos? Un órgano ayuda al otro. Entonces, estamos trabajando en la ablación multiórgano, en el que se sacan todos los órganos juntos, sin separarlos, y de esta forma se colocan en la máquina, se trasladan y se los va llevando donde se los necesite. Entonces, se separan a último momento y así se reducen los tiempos. Esto aún está en fase de experimentación.